Fabrizio Starace e Flavia Baccari
Le condizioni socio-economiche hanno un ruolo centrale tra i determinanti sociali di salute e malattia. La presenza di disuguaglianze nella distribuzione della ricchezza è stata associata anche ad una maggior frequenza di disturbi psichiatrici[1]. In questo lavoro viene presentata un’analisi preliminare della relazione tra disuguaglianze economiche nelle Regioni italiane e incidenza dei problemi di salute mentale. In particolare, sono stati esaminati i tassi di incidenza First Ever (primo contatto nella vita con un Dipartimento di Salute Mentale) nelle diverse categorie diagnostiche presenti nel Secondo Rapporto Salute Mentale del Ministero[2]: schizofrenia ed altre psicosi funzionali, alcolismo e tossicomanie, depressione, disturbi della personalità e del comportamento, mania e disturbi affettivi bipolari, sindromi nevrotiche e somatoformi. La misura delle disuguaglianze economiche è rappresentata dal coefficiente di Gini, indicatore utilizzato per valutare la distribuzione del reddito e della ricchezza. I risultati ottenuti sono stati controllati per alcuni possibili fattori di confondimento, potenzialmente associati a peggiori condizioni di salute mentale: il tasso di disoccupazione, il PIL pro-capite, la percentuale di soggetti con istruzione inferiore ad 8 anni e la percentuale di stranieri residenti (WHO, 2014[3]; Burns et al. 2014[4]), nonché per la prevalenza trattata, al fine di escludere distorsioni dovute alle caratteristiche di funzionamento e di accessibilità dei servizi. L’analisi è stata condotta sui dati 2016 del Ministero Salute[2], e – per quanto attiene all’indice di Gini – sui dati ISTAT[5].
I valori dei tassi di incidenza e dei coefficienti di Gini per Regione sono riportati in tabella 1. La Regione che presenta le più ampie disuguaglianze economiche è il Lazio (Gini = 33,0), mentre i livelli minori si riscontrano in Friuli-Venezia Giulia (Gini = 25,1). Come illustrato in Figura 1, a maggiori livelli di disuguaglianza economica corrispondono tassi di incidenza di schizofrenia più elevati (coefficiente di Pearson: 0,52122, p=0,0221).
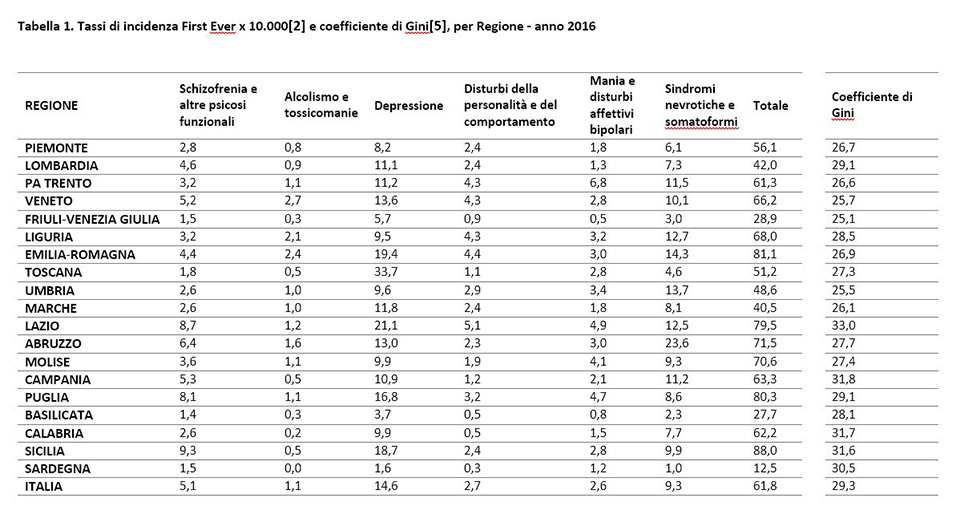
L’associazione è stata successivamente valutata attraverso l’utilizzo di un modello di regressione lineare, includendo gli altri determinanti socio-economici potenzialmente associati all’insorgenza di disturbi psichiatrici nonché le caratteristiche di funzionamento e accessibilità dei servizi. Anche in questo caso, la relazione tra coefficiente di Gini e incidenza di schizofrenia ed altre psicosi funzionali rimane significativa (β=0,822, p= 0,0434, CI 95: (0.028-1.616)) (figura1). Per ogni incremento unitario dell’indice di disuguaglianza, l’incidenza di schizofrenia aumenta di 0,80 x 10.000. Non si rilevano associazioni significative tra coefficiente di Gini e altre categorie diagnostiche.
A nostra conoscenza, si tratta del primo lavoro condotto in Italia su dati aggregati di popolazione che analizza la relazione tra disuguaglianze socio-economiche e insorgenza di disturbi psichiatrici. I risultati, pur preliminari, confermano quanto riportato nell’ampia revisione sistematica condotta da Burns et al. su 26 Paesi[4]: anche in quello studio le Regioni caratterizzate da un più ampio divario tra ricchi e poveri mostravano un rischio più elevato di incidenza di schizofrenia.
Lo studio presenta i limiti di un’analisi “ecologica” condotta a livello inter-regionale, i cui risultati non sono generalizzabili a livello di singolo individuo. Il disegno trasversale non consente inoltre di escludere nessi di causalità inversa. Va sottolineato, infine, che è impossibile inserire in un modello tutti i fattori che influenzano l’insorgenza di schizofrenia; in questa analisi sono stati considerati solo i principali fattori socio-economici.
È possibile tuttavia affermare che politiche volte alla riduzione delle disuguaglianze economiche – individuate dalle Nazioni Unite come priorità tra gli Obiettivi di Sviluppo Sostenibile – possano contribuire a ridurre anche in Italia l’incidenza dei più gravi disturbi psichiatrici.
Bibliografia
- Wagner Silva Ribeiro, Annette Bauer, Mário César Rezende Andrade, Marianna York-Smith, Pedro Mario Pan, Luca Pingani, Martin Knapp, Evandro Silva Freire Coutinho, Sara Evans-Lacko. Income inequality and mental illness-related morbidity and resilience: a systematic review and meta-analysis. Lancet Psychiatry 2017; 4: 554–62.
- Rapporto Salute Mentale (RSM), Ministero della Salute, 2018;
- World Health Organization. (2014). Social determinants of mental health. World Health Organization.
- Burns JK, Tomita A, Kapadia AS. Income inequality and schizophrenia: increased schizophrenia incidence in countries with high levels of income inequality. Int J Soc Psychiatry. 2014;60(2):185–196
- Istat


